Повеќето гинеколошки болести се манифестираат на три главни начини:
- менструална дисфункција (недостаток на менструација, неправилна и / или болна менструација, продолжено менструално крварење, нефункционално крварење итн.),
- абнормален вагинален исцедок,
- пониска абдоминална болка.
Секој од овие знаци, особено нивната комбинација, укажува на потребата за посета на гинеколог. Се разбира, точна дијагноза се прави само по испитувањето, но врз основа на некои знаци е можно да се претпостави присуство на одредена патологија. Размислете за симптомите на женските болести кои се јавуваат најчесто.
Миома на матката
Утерусните фиброиди се бенигни тумор составен од мускулни влакна. Неговиот дијаметар варира од неколку милиметри до десетици сантиметри, соодветно, манифестациите ќе бидат различни, но главниот симптом со кој се обраќа гинеколозите е прекумерно тешка и пролонгирана менструација. Како што туморот расте, менструалното крварење станува почесто, може да се случи два или повеќе пати месечно. Постојаната и значајна загуба на крв доведува до развој на анемија (неговите знаци се зголемен замор, пад на виталност, бледило).
Аднекситис, или воспаление на матката додатоци (јајниците и фалопиевите туби), е самата болест што мајките ги исплашат нивните ќерки со, во ладно време, кои претпочитаат модерна облека да се загрее. Се разбира, мајките се во право: аднекситис е најчестата воспалителна болест на женскиот генитален тракт и воопшто не е безопасна. Најкарактеристичен знак на аднекситис е болката во долниот дел на стомакот, на десната или левата страна, во зависност од страната од која се развива воспалението, честопати се препушта на долниот дел на грбот или сакрумот. Болката може да биде константна или да се јавува редовно, и обично се справува со неа само со земање аналгетик. Но, ова е лоша идеја. Лекот, кој ги елиминира болните сензации, не ја елиминира нивната причина, и иако нападите на болката постепено стануваат помалку интензивни, проблемот не исчезнува - аднекситисот едноставно оди во хронична фаза. Овој факт сведочи за тоа колку е сериозно ова: неплодност е дијагностицирана кај 70% од жените со хроничен анекситис.
Вагинална кандидијаза или дрозд
Ерзата не е фатална болест, но може да го отруе животот на жената, исто како и секоја друга "неопасна" болест. Главните знаци на варење се вагинално чешање и изобилно празнење на течности од него. Тие имаат карактеристичен мирис на млечна сурутка и белузлава боја, понекогаш изгледаат како пена. Други симптоми на дрозд се горење и болка во вагината по сексуален однос, поради што жените можат да избегнуваат сексуални односи. Вагиналната кандидијаза може да трае долго време, потоа исчезнува, а потоа ескалира. Важно е да се запамети дека е неефикасно да се лекува само со лекови, причината за нејзиното појавување е намалување на локалниот имунитет, а терапијата неопходно мора да ги опфати општите мерки за зајакнување.
Мултифоликуларни јајници или полицистични јајници
Оваа дијагноза е направена речиси секоја четврта гинеколошка канцеларија на посетителите на постсоветскиот простор. Главниот и единствен симптом е нередовниот менструален циклус, и може да потрае неколку месеци помеѓу менструациите. Гинеколозите од западното училиште не припишуваат таква состојба на болести и не сметаат дека е неопходно да се изедначат менструалниот циклус по секоја цена.Се повеќе и повеќе лекари веруваат дека ова е варијанта на нормата. Клиничкото искуство покажало дека мултифоликуларните јајници не се јасна индикација за неплодност, како што претходно се мислело. Постепено, лекарите од постсоветските земји почнуваат да се согласуваат со своите западни колеги.
Сепак, треба да се забележи дека менструалните неправилности може да бидат знак на други болести, па затоа не вреди да се игнорираат. Во таква ситуација, вреди барем испитување.
Ендометриоза
Утерусната шуплина е наредена со слој од специјални клетки - ендометриумот. Разликата помеѓу ендометријалните клетки и другите е дека тие реагираат на циклични промени во хормоналната позадина: ендометриумот расте, се губи и изобилува со крвните садови, па матката е подготвена за зачнување. Ако не се случи зачнување, во одредени денови од циклусот поголемиот дел од ендометриумот се отфрла и се случува менструалното крварење. Ова е норма. Сепак, понекогаш поради некоја непозната причина, ендометриумот почнува да се појавува не само во матката, туку и во други делови на телото. Во овој случај, истото му се случува истото, сепак, крвта ослободена за време на отфрлањето нема природен излез, а мртвите честички на ендометриумот и крвта прво водат до воспалителниот процес, а на долг рок - до нарушување на функционирањето на органот. Ова се нарекува ендометриоза.
Ендометриозата е генитален (во рамките на репродуктивниот систем) и екстрагенитален (во други делови на телото), поради што нејзините симптоми се многу различни.
Гениталната ендометриоза се манифестира со изобилство менструално крварење, а крвавото празнење започнува неколку дена пред вистинската менструација и може да продолжи долго после. Вториот најчест симптом е болка во карличната област. Болката е константна, влошена пред менструацијата, понекогаш придружена со патување во тоалет, сексуален однос, или не постои очигледна причина.
Екстрагениталната ендометриоза е тешко да се дијагностицира, бидејќи нема карактеристични знаци, таа "маскира" за други болести, во зависност од локацијата на патолошките области на ендометриумот. Оваа дијагноза може да биде индицирана со болка и влошување, кои се поврзани со циклични хормонални промени.
Видеа на YouTube поврзани со статијата:
Класификација на болестите
Класификацијата на вагинитис е многу разновидна.
Од природата на текот и времетраењето на патолошкиот процес, вагинитисот е поделен на следниве форми:
- акутен вагинитис,
- субакутен вагинитис,
- хроничен вагинитис.
Во зависност од возраста на пациентот:
- детски вагинитис,
- вагинитис жени од раѓање,
- вагинитис од постменопаузални жени.
Класификација по етиологија:
- алергиски вагинитис,
- постпартален вагинитис,
- постбартионски вагинитис,
- постоперативен вагинитис.
Од природата на патолошките секрети кои се забележани кај жени со симптоми на вагинитис:
- серозен гноен вагинитис,
- серозен вагинитис,
- гангренозен вагинитис.
Во зависност од патогенот кој го предизвикал развојот на оваа болест:
- специфичен вагинитис. Овој вид вагинитис е поделен на форми во зависност од специфичниот патолошки инфективен агенс: гонореален вагинитис, трихомонастичен вагинитис, сифилитичен вагинитис, кламидијален вагинитис, туберкулозен вагинитис, уреаплазма или микоплазма вагинитис. Често постои комбинирана форма на вагинитис,
- неспецифичен вагинитис.
Неспецифичниот вагинитис е воспаление на вагиналната празнина предизвикана од сопствената микрофлора на жената, која при одредени услови станува агресивна и патогена за женското тело. Меѓу условно патогената микрофлора може да се идентификуваат како патогени како Proteus, Gardnerella, Pseudomonas aeruginosa, Streptococcus, Staphylococcus aureus, Escherichia coli, габи од родот Candida, херпес вирус.Нормално, овие микроорганизми се присутни во вагиналната празнина на секоја жена, но нивната концентрација е многу мала, што не доведува до развој на патолошки процеси.
Оваа болест најчесто се јавува поради влез на патогени микроорганизми во празнината на вагината, каде што овие болести кои предизвикуваат агенси растат и се размножуваат. Исто така, честа причина за развој на вагинитис е намалување на имунитетот на целиот организам, кој се должи на силна општа хипотермија, хипо-и бери-бери, недоволно внесување на основните елементи во трагови. Следната главна причина за вагинитис е непридржување кон основните правила на лична хигиена (неможност за долго време да се тушира, како и неправилно миење на девојчиња), механичка трауматизација на вагиналната мукозна мембрана (агресивен и перверзен сексуален контакт, употреба на разни сексуални играчки итн.).
Постојат клинички случаи кога вагинитис се јавува како резултат на хематогена инфекција. Често оваа болест се развива во такви ситуации кога нормалната микрофлора содржана во вагиналната празнина не може да го издржи патолошкиот. Исто така, развојот на болеста е под влијание на лошата екологија, ниската отпорност на стрес, намалените заштитни механизми на организмите, усвојувањето на антибактериски лекови и хормони. Ако овие состојби се присутни, вагиналната микрофлора може да предизвика воспалителен процес во вагиналната празнина. Во исто време, имунолошкиот систем на гениталните органи (локален имунитет) станува нечувствителен на урогениталната инфекција.
Често извршените гинеколошки процедури и хируршки процедури, исто така, го влошуваат здравјето на жените:
- работата на абортусот, киретажата, дијагностичката киретажа, сензорот на матката,
- воведување и отстранување на интраутерински контрацептиви,
- управување со труд во кршење на правилата за асептизирање и антисепсија,
- разни дијагностички интервенции,
- употребата на хигиенски тампони за време на менструалниот исцедок,
- странски предмети во шуплината на вагината,
- промискуитетен секс.
Ако интегритетот на ткивата е нарушен за време на таквите манипулации, нивната способност за оздравување е значително намалена, а инфективните агенси влегуваат во телото. Голем број на патогени микроорганизми влегуваат во телото на жената преку сексуален пат.
Во случаи на само-третман, кога жената се обидува да ги елиминира клиничките симптоми, без да се консултира со специјалисти, збунувачки вагинитис со други гинеколошки заболувања, оваа состојба се претвора во хронична фаза. Како резултат на тоа, дисбалансот на микрофлората е воспоставен во вагиналната празнина долго време, што може да доведе до сериозни хормонални пореметувања и проблеми при зачнување. Многу често, вагинитис е забележан кај бремени жени, кај жени со нарушувања во ендокриниот систем, хипофункција на јајниците и жените во менопауза.
Постојат голем број на етиолошки фактори кои придонесуваат за развој на вагинитис.
Главните причини за развој на вагинитис:
- промискуитетен сексуален живот кој придонесува за пренесување на специфични инфекции,
- неусогласеност со правилата за хигиена,
- лоша екологија,
- значително намалување на имунолошкиот процес во телото на жената.
Вагинитисот предизвикан од различни патогени микроорганизми има слични клинички симптоми.
Најчестите знаци на вагинитис се:
- абнормален вагинален исцедок (жолто-зелена или сива со остар непријатен мирис, дебел или се протега до конзистенција),
- непријатно чешање сензација, знаци на иритација на кожата,
- болка при сексуален контакт и при мокрење,
- мало не менструално крварење од гениталниот тракт.
Со специфичен вагинитис, може да се појават некои карактеристични симптоми. Кога гонореалната форма на вагинитис исцедок од вагината е жолта и дебела во конзистентност, која е многу слична на гној. За вагинитисот Трихомонас се карактеризира со пенливи жолто-зелена боја и за бактериско-бело празнење, кои се придружени со месо од говеда. Со Gardnerellosis, испуштањето има многу остар мирис на мирис, сличен на расипана риба. Во исто време, овој избор е транспарентен по изглед.
Кога болеста е во акутна фаза на развој, општата состојба на жената значително се влошува. Покрај патолошките секрети, жените се жалат на појава на грчеви, болни сензации во гениталијата, локална црвенило на кожата, хиперемија на вагиналната мукоза. Во случај на хроницитет на оваа болест, жената е вознемирена само од непријатни испуштања кои предизвикуваат нејзина непријатност. Во периодот на егзацербација на патолошкиот процес за време на воспаление на вагината, се забележуваат сите клинички знаци на вагинитис. Може да се развие со дисбиоза, значително намалување на имуните процеси во телото, разни заразни болести и општа хипотермија на целиот организам. Во присуство на такви карактеристични знаци неопходно е итно да се консултирате со гинеколог. Сите жени треба да знаат дека е многу полесно да се спречи развојот на болеста отколку да се бори потоа.
Дијагностика
Дијагностички мерки кои ги користи лекарот за да се утврди дијагнозата на "вагинитис":
- детална и детална прибирање на жалби, анамнестички податоци,
- комплетен гинеколошки преглед со помош на огледала,
- комплекс на клинички и биохемиски анализи,
- бактериоскопско испитување на вагинални секрети,
- испитување на вагинална содржина за присуство на инфективен патоген.
За да се постигне целосен ефект, неопходно е да се пропише сеопфатен третман.
Група лекови се избира во јасна зависност од етиолошкиот фактор на болеста, бидејќи различни групи на антибиотици се ефикасни против специфични патогени патогени. Антибактериски третман на пациенти со вагинитис може да се препише само од квалификуван лекар. Во овој случај, форма на администрација на лекови може да биде различна: таблета форма, вагинални супозитории, масти. Најчесто, за третман на оваа болест, се препишуваат супозитории или вагинални капсули, кои дејствуваат на патогени патогени локално и доста ефективно ги елиминираат знаците на воспалителниот процес.
Ако жените имаат некомплицирана неспецифична форма на вагинитис, гинекологот не пропишува третман кој вклучува антибиотици. Меѓутоа, во случај на развој на бактериски вагинитис, антибактериски лекови неопходно се присутни во режимот на лекување. Неопходно е да се испита чувствителноста на вагиналната микрофлора на антибиотици. Третманот на вагинитис кај девојчињата, како по правило, се одвива без да се пропишуваат антибактериски лекови.
Исто така, во третманот на вагинитис, се пропишува симптоматска терапија. Со цел да се отстранат непријатните и болни сензации, се пропишуваат различни вагинални супозитории, капсули и масти со антисептични и аналгетски ефекти. За дезинфекција се користат специјални раствори за перење, кои се базираат на хидроген пероксид, натриум бикарбонат или манган. По целосен терапевтски курс, на жената треба да се подложат повторени тестови со кои се потврдува присуството или отсуството на патолошки патоген.
Габични инфекции обично се третираат со антифунгални супозитории и креми (како што се клотримазол и миконазол). Покрај тоа, може да се користи и орална антифунгална терапија (на пример, флуконазол).
Компликации на вагинитис
Бидејќи ефектите на вагинитис може да бидат многу сериозни, неопходно е да се побара медицинска помош навремено. Главните ефекти на вагинитис:
- постојана непријатност,
- значително намалување на квалитетот на сексуалниот живот на жената и нејзиниот партнер,
- значително нарушување на плодноста на жената, што доведува до значителни емотивни нарушувања,
- намален имунитет
- ако вагинитис се развие кај бремена жена, ризикот од абортуси и фетална инфекција се зголемува,
- во постпарталниот период, овие жени се изложени на зголемен ризик од развој на ендометриоза,
- хронизирање на патолошкиот процес,
- формирање на цервикална ерозија,
- бубрежна инфекција,
- синехија
- можна инфекција со ХИВ и други сексуално преносливи болести.
Превенција
Превентивните мерки за спречување на развојот на вагинитис играат многу важна улога. Затоа, неопходно е да се почитуваат сите правила за спречување на оваа болест со цел да се спречи развојот на вагинитис колку што е можно или да се минимизираат клиничките симптоми.
Главните мерки за спречување на вагинитис:
- неопходно е да се избегне секојдневен сексуален однос, во спротивно е неопходно да се користат бариери за заштита од инфекции кои се пренесуваат за време на секс (кондоми),
- лична хигиена (миење на надворешните генитални органи два пати на ден, особено во критични денови, облечена во чиста долна облека),
- избегнувајте употреба на ароматизирани санитарни салфети и тампони, за да можат да доведат до алергиска реакција,
- да се одржи најмногу здрав начин на живот, да се подобри исхраната, да се користи важно за телото витамин и минерални комплекси.
Видови гинеколошки заболувања
Според статистичките истражувања, до 60% од жените во репродуктивна возраст страдаат од гинеколошки заболувања, но експертите сугерираат дека во реалноста овој процент е многу поголем. Честите болести на оваа група вклучуваат воспаление на матката и додатоците, менструални нарушувања и ендометриоза. Честите кај посетителите на гинеколошките клиники и инфекциите на гениталниот тракт, а во некои случаи станува збор за занемарени ниско ниво заболувања стекнати пред многу години.
Причината за таква застрашувачка ситуација не е сексуална промискуитетност. Лекарите се жалат на општо влошување на здравјето на населението во целина, а начинот на живот на активна модерна жена со бескрајни стресови, прекумерна работа и често несоодветни физички напор само ја влошува оваа ситуација.
Болестите на женскиот генитален простор може да се поделат во следниве групи:
Инфективен
Причината за непријатни симптоми и оштетена репродуктивна функција кај жените се сексуално преносливи инфекции: кламидија, трихомонијаза, гонореја, кандидијаза и други. Како по правило, тие се јавуваат во латентна форма, па затоа е важно редовно да го посетувате гинекологот, земајќи тест за микроскопско испитување.
Ендокрин
Нарушување на ендокрините жлезди - хипофизата, надбубрежните жлезди, јајниците и други - може да влијае на способноста на жената да забремени, квалитетот на нејзиниот сексуален живот, па дури и нејзиниот изглед. Таквите болести можат да бидат или вродени (на пример, наследен андрогенитален синдром) или стекнати (синдром на полицистични јајници, хиперпролактинемија). Неодамна, дебелината се повеќе се припишува на оваа група, што само по себе може да доведе до менструални нарушувања и неплодност.
Тумор неоплазми
Бенигни и малигни тумори се дијагностицираат кај жени од млада и од старост. Оваа група вклучува модификации на грлото на матката: вклучително и нејзината ектопија.Самиот тумор - дури и малиген - не е казна, но важно е да не се пропушти нејзиното откривање во најраната можна фаза. Ова е уште еден аргумент во корист на рутински преглед кај гинеколог, особено кај пациенти со оптоварено наследство за рак на јајниците, телото и грлото на матката.
Симптоми на гинеколошки заболувања
Обично, нарушувањето во гениталијата може да се посомнева со една од следниве симптоми:
- Повреда на менструалниот циклус се манифестира со отсуство на менструација, промени во природата и времетраењето на крварење, невообичаено голема загуба на крв (кога жената е принудена повеќе да ги менува влошките или тампоните, користејќи хигиенски производи со зголемено количество на апсорпција) и пробив крварење во средината на циклусот. Таквите манифестации се карактеристични за многу гинеколошки заболувања на ендокрината и неопластичната природа.
- Болка Акутната болка е најверојатно знак на опасна по живот состојба: на пример, оваријална апоплексија (руптура), која бара итна хоспитализација. Болната болка, по правило, ја мачи жената за време или пред нејзината менструација, во други случаи - за време на сексуалниот однос. Овој симптом често ги придружува воспалителните процеси во вагината, матката и додатоците.
- Патолошки: кафеава, млечно бела, жолтеникава, пена, гнојна, со непријатен или невообичаен мирис на вагинален исцедок - секогаш се причина за загриженост. Ако забележите чуден модел на долна облека, како и во случај на целосно отсуство на исцедок, освен менструална крв, за време на циклусот (сува вагина синдром) - пријавете се за консултација со гинеколог.
- Чешање тоа е забележано кај различни патологии на женски генитал. Во комбинација со обилни бели секрети, овој симптом се јавува со тром (вагинална кандидијаза).
Третман на гинеколошки заболувања
Како што веќе рековме, современата гинекологија обезбедува широки можности за лекување на болести на урогениталниот систем, вклучувајќи тешки патологии кои влијаат на општата состојба на пациентот.
Основен елемент на секоја терапија е рецепт на лекови, но покрај нив, на пациентот може да им се понуди физиотерапија или хирургија.
Лекови третман
Фармацевтски препарати во гинекологија се пропишани во форма на таблети и капсули, супозитории, инјекции, масти и други дозирани форми. Во зависност од природата на проблемот, лекарот ќе му ги препише следните групи лекови на пациентот:
- Нестероидни антиинфламаторни лекови (НСАИЛ) - ибупрофен, диклофенак, индаметацин и други - се пропишани за ублажување на воспалението на уриногенетните инфекции, како и лекови против болки за болна менструација.
- Антибиотици, антисептици, антифунгални средства и антивирусни лекови помагаат во лекувањето на заразни гинеколошки заболувања, како и последиците. На пример, во третманот на генитални брадавици, секогаш се препишуваат антивирусни агенси за уништување на предизвикувачкиот агенс на хуманиот папилома вирус (ХПВ).
- Хормонални лекови служат како третман за ендокрини пореметувања во гинекологијата и како моќни антиинфламаторни лекови (стероидни хормони), кои спречуваат формирање на абдоминални адхезии во дијагностичките и хируршките процедури. Покрај тоа, синтетичките орални хормонски орални контрацептиви се избрани за да се спречи несакана бременост, а голем број на хормонски лекови се користат во третманот на неплодност.
- Витамински препарати често пропишани за жени како адјуванс, придонесувајќи за обновување на телото во разни гинеколошки заболувања.Лекарот може исто така да препише лекови на пациентот што го нормализира нивото на железо во телото - ова може да биде неопходно по хронична загуба на крв (на пример, со тешка пролонгирана менструација).
Физиотерапија за гинеколошки заболувања
Употребата на апарати физиотерапија зазема важно место во арсеналот на секоја реномирана гинеколошка клиника. Во некои случаи, овие методи можат да го избегнат хируршкиот третман на одредени болести на гениталните органи кај жените.
- Криодеструктура - изложеност на ниска температура на ткивото (замрзнување на нидусот со течен азот). Овој пристап се покажа ефикасен кај ектопија и цервикални цисти, брадавици, хроничен цервицитис и други болести.
- Хемиско уништување има сличен ефект во третманот на ектопија (ерозија) на грлото на матката, неговите цисти и полипи на цервикалниот канал. Сепак, употребата на специфични хемиски супстанции (како што е "Солковагин"), за разлика од криодеструктурата, во поголем степен се покажува кај нержавших пациенти.
- Радио бран терапија Се смета за нежна алтернатива на хируршката интервенција: изложеноста на радио бранови го загрева ткивото, уништувајќи ги патолошките области без ризик од крварење и воспаление. Овој метод е исто така погоден за лекување на ерозија кај жени кои планираат бременост.
- Ласерска терапија Тоа е ветувачка техника која се покажала ефикасна во разни гинеколошки заболувања. Значи, курсевите на изложеност на ласер се користат во интимна пластика, кога сакате да ја вратите еластичноста на вагиналните ѕидови по породувањето.
Хируршки третман
Не треба да се плашите од хируршка интервенција во гинеколошки заболувања: повеќето од манипулациите на гениталиите се изведуваат лапароскопски - преку пункции во предниот абдоминален ѕид и ѕидот на вагината. Овој пристап не бара долг период на опоравување и не остава груби естетски дефекти на телото на пациентот.
Каков гинеколошки центар можам да контактирам?
Изборот на гинеколошка клиника е клучна задача, бидејќи точноста на дијагнозата и третманот зависи од тоа дали ќе пронајдете лекар кој ќе му верувате. Затоа, ако не сте задоволни со услугата во женската клиника или клиника во заедницата - размислете за наоѓање на приватен медицински центар.
Благодарни повратни информации од среќни и здрави пациенти се главната гордост на гинеколозите од клиниката "Лечу" - партнер на најголемата мрежа на приватни дијагностички лаборатории "Инвитро". Персоналот на клиниката постојано ги подобрува своите вештини и ги користи најновите пристапи за третман на женските болести. Пациентите се снабдени со модерна медицинска опрема и постојано пријатни услови за користење. Мотото на клиниките "Јас го лекувам" - "секој пациент мора да биде здрав!"
Лиценца за медицински активности ЛО-77-01-015932 од 04.18.2018.
Тврдеше дека девојката не треба да оди на гинеколог пред сексуалната активност. Ова воопшто не е случај - многу женски болести можат да се појават апсолутно без оглед на овој факт. Затоа, на возраст од 15 до 17 години, секој претставник на прекрасната половина на човештвото треба најмалку еднаш годишно да преживее во женска клиника или во гинеколошка канцеларија на приватна клиника. Грижете се за вашето здравје!
Чести причини за женски болести
Претставниците на послабите сексуални заболувања на гениталните органи и виаграните жлезди.
Фактори кои придонесуваат за нивниот развој се:
- почеток на сексуална активност на рана возраст, чести промени на партнерите, недостаток на контрацепција,
- спонтани абортуси и абортуси, по што површината на матката често станува трнлив,
- лоши услови на животната средина, ослабен имунитет, непочитување на правилата за лична хигиена,
- долга употреба на антисептички лекови, неправилен избор на хормонална контрацепција,
- патологија во формирањето на гениталните органи,
- хормонски нарушувања, болести на инфективниот тип.
Чести симптоми
Повеќето гинеколошки заболувања имаат слични симптоми:
- вагинален исцедок на бела нијанса, со непријатен мирис,
- крварење со разни сили, не поврзано со менструалниот циклус,
- црвенило, тешки горење или чешање на гениталиите,
- појава на ерозија или чиреви во гениталниот тракт,
- тешка абдоминална болка,
- проблеми со зачнувањето, чести спонтани абортуси,
- болни чувства за време на секс и мокрење.
Горенаведените сексуални болести, исто така, имаат свои посебни карактеристики, што може да се види на фотографијата.
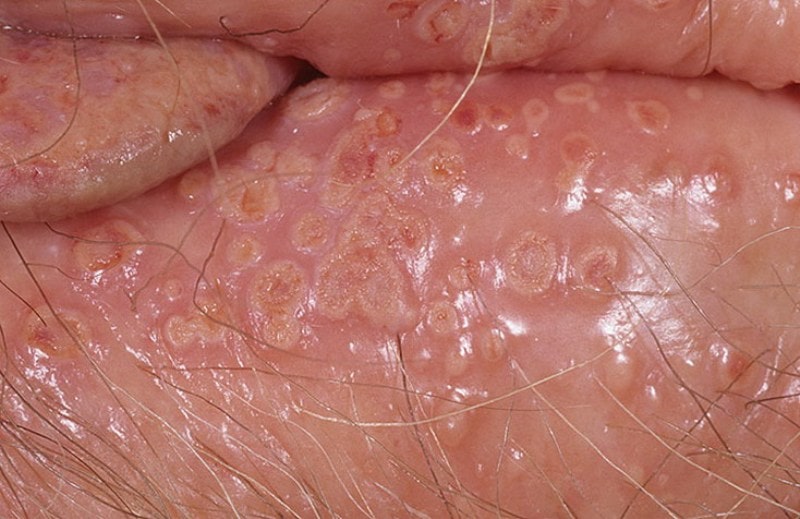
Женски генитални улцери

Белиот вагинален исцедок е чест симптом на гинеколошка болест
Ендометритис
Оваа болест е предизвикана од условно патогени анаеробни и аеробни бактерии.
МКБ-10 болест шифра:
- остар - N71,
- хроничен - N71.1,
- гноен - N71.9.
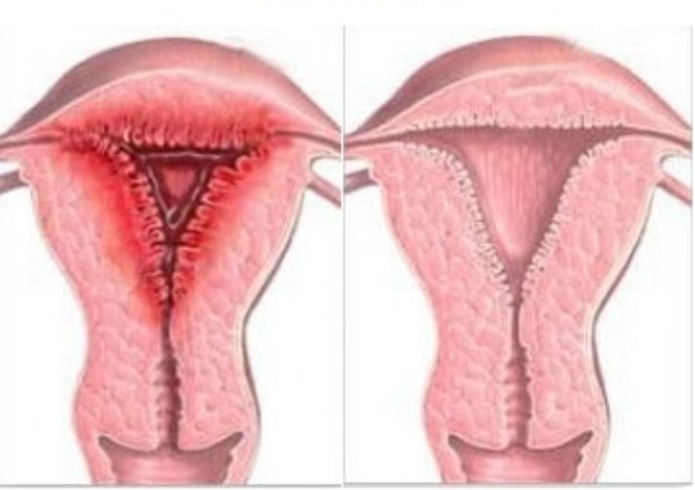
Здрава матка и ендометритис
Инфекцијата се развива во матката и се шири низ цервикалниот канал. Причини за изглед - абортус, породување, промискуитет. Главните симптоми вклучуваат слабост, треска и болка во долниот дел на стомакот.
Се карактеризира со присуство на воспаление во јајниците и додатоците.
МКБ-10 болест шифра:
- гноен - N70.9,
- хроничен - N70.1,
- остар - N70.0.

Со аднекситис, јајниците стануваат воспалени.
Развојот на болеста се јавува по пробивањето на штетните микроорганизми во гениталиите. Најчесто тоа се случува со абортус, намален имунитет и тешка хипотермија. Главните симптоми се појавуваат неколку дена по инфекцијата. Тие вклучуваат: чешање, вртоглавица, празнење, со непријатен мирис.
Продолженото отсуство на третман придонесува за развојот на хроничната форма на болеста, која се карактеризира со лумбална болка и силно чувство на непријатност во регионот на додатоците.
Болеста е воспаление на мукозната мембрана на вагината, што произлегува од негативните ефекти на штетните микроорганизми.
Таа има 2 форми:
- акутен (ICD-10 код - N76.0) - појава на чешање, горење, иритација, отекување на мукозната мембрана и вагинална болка,
- хроничен (ICD-10 код - N76.1) - продолжува без видливи симптоми. Можеби појавата на бело исцедок со мирис.
Причини за настанување - долгорочна употреба на антибиотици, непочитување на правилата за хигиена, присуство на инфекции, влошување на ендокриниот систем.

Со колпит, вагиналната мукоза е воспалена
Миома на матката
Се манифестира во форма на бенигни тумори кои се јавуваат поради воспаление, недостаток на редовен секс, хормонски абнормалности, абортуси и лактација. Кодот за ICD-10 е D25.9.
Развојот на болеста доведува до крварење, тешка менструација, запек и често мокрење.

Материјали на матката се карактеризираат со појава на бенигни тумори
Полицистичен јајник
Карактеризира со развој на повеќе цисти. Големината на јајниците се зголемува неколку пати, знаците за овулација исчезнуваат. Значително го зголемува ризикот од неплодност. Код за МКБ-10 е Е28.2.

Полицистични јајници предизвикуваат цистична формација
Цервикална ерозија
Ова оштетување на мукозната мембрана на грлото на матката, која се јавува при воспаление на репродуктивните органи, повреди, хормонски нарушувања. Најчесто болеста продолжува без видливи симптоми, може да има изобилство на секрети. Кодот за ICD-10 е N86.

Здравен грлото на матката и матката со ерозија
Недостатокот на навремен третман на оваа болест на матката ја зголемува можноста за развој на малигнен тумор. Симптоми на ширење на ерозијата - појава на крварење по интимност и присуство на болка за време на сексуалниот однос.
Цервикална леукоплакија
Се манифестира со зголемување на надворешниот слој на вагиналниот епител, кодот за ICD-10 - N88.0.
Постојат два вида:
- се појавуваат едноставни, тенки неоплазми кои немаат негативен ефект врз длабоките слоеви на грлото на матката,
- пролиферативни - густи формации се појавуваат, ризикот од развој на рак е висок.

Неоплазма на грлото на матката
Се јавува поради зголемената количина на естроген во телото на жената, присуството на вирусни или заразни болести поврзани со промискуитетни сексуални односи. Асимптоматски, може да предизвика бело или крваво исцедок.
Болести на млечните жлезди
Болести на млечните жлезди кај жените се јавуваат во форма на воспаление или бенигни и малигни неоплазми.
Листата на најчестите вклучува:
Воспаление на дојката поради навлегување на штетни микроорганизми во млечните жлезди преку пукнатини во брадавиците. Кодот за ICD-10 е N61.
Поделени на 2 вида:
- Лактациона. Се јавува во текот на доењето како резултат на хипотермија и влошување на имунолошкиот систем по породувањето. Главните симптоми се треска, гноен исцедок од брадавиците, тешка болка и појава на палпабилни грутки на градите.
- Не лактација. Причината за развој е градите циста. Се развива во болести на тироидната жлезда, ослабен имунитет и хипертензија.
Во случај на гноен маститис е контраиндицирано да се продолжи со доењето, бидејќи тоа може да му наштети на здравјето на новороденчето.
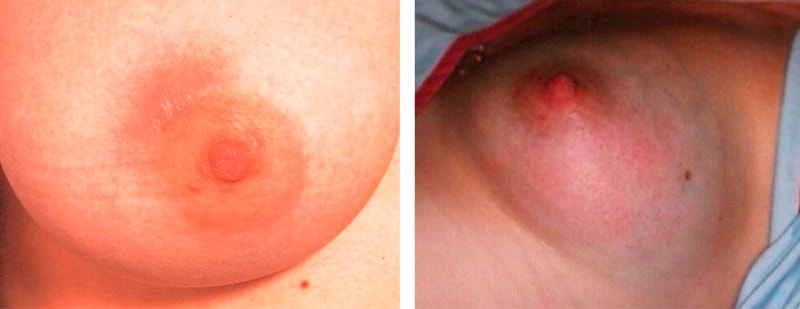
Маститис - воспаление на млечните жлезди
Фиброденом
Бенигнен тумор, кој се манифестира во форма на фоки на градите. Кодот за ICD-10 е N40. Може да се развие кај девојчиња помлади од 30 години. Причината лежи во зголеменото производство на тарагон.
Формулата на фиброадемома како лист е најопасна за здравјето на жената, и на крајот може да се развие во рак.

Фиброденом е бениген тумор на дојка.
Мастопатија
Тоа се јавува како резултат на зголемено производство на пролактин во хипофизата. Дифузна цистична мастопатија, најопасна форма на болеста, може да се развие во малигнен тумор. Се карактеризира со присуство на повеќе формации во широка област на млечната жлезда. Кодот за ICD-10 е N60.1.

Мастопатијата се карактеризира со појава на тумори во млечните жлезди.
Развојот на болеста се јавува на возраст од 35-50 години, во периодот на изумирање на репродуктивната функција и намалување на производството на хормони. Главен симптом е тешка болка во градите, која му дава на подлогата на рамото и пазувите, исцедок од брадавиците.
Присуството на прекумерна тежина, дијабетес, болести на стомакот и црниот дроб ја зголемуваат можноста за мастопатија.
Дијагностички методи
За да се идентификуваат причините за вагиналните и гениталните проблеми, се спроведуваат голем број студии:
- Визуелно испитување и палпација.
- Земање брис од вагината и грлото на матката. Тоа ќе помогне да се одреди микрофлората и присуството на атипични клетки.
- Бактериолошки сеење. Го идентификува предизвикувачкиот агенс на болеста и ја одредува чувствителноста на телото на антисептички агенси.
- Крвен тест за хормони.
- Ултразвук и мамографија. Помага да се утврди присуството или отсуството на неоплазми.
- Компјутерска инфрацрвена дијагностика. Ги дефинира границите на туморот и присуството на метастази.
- Х-зраци. Се користи за откривање на тумори и тубелска проследност.
Во контроверзни случаи, материјалот се зема за биопсија.
Мамографијата помага да се знае состојбата на млечните жлезди.
Хируршки методи
Операциите се индицирани за бенигни тумори, болести на онколошка природа, комплексни вродени и стекнати патологии. Најефикасен метод е лапароскопија. Постапката се изведува без инцизии, преку пункциите на вагината и абдоменот. Хируршката интервенција е соодветна само во отсуство на позитивен ефект од другите методи на лекување.
Можни компликации
Недостатокот на третман ги зголемува шансите за развој на компликации:
- неуспех на менструалниот циклус
- развој на малигни тумори,
- честа болка во долниот дел на стомакот,
- идентификација на проблеми со зачнување и раѓање, ектопична бременост.
Ако не ги третирате болестите на жените навремено, тогаш може да почувствувате постојана болка во долниот дел на стомакот.
Овие фактори негативно влијаат врз работата на целото тело на една жена. Недостатокот на третман придонесува за транзиција на болеста во хронична форма.
Главните видови и тежината на болеста
Ендометриозата на матката има три форми:
- дифузната аденомиоза е патолошка состојба која се карактеризира со ширење на ендометријалните фокуси врз целата површина на слузницата на матката со формирање на празнини во мускулниот слој,
- нодуларна аденомиоза е форма на болеста во која ендометријалните клетки се размножуваат во мускулниот слој на матката за да формираат јазли кои немаат капсули,
- јазол-дифузна аденомиоза - форма на болеста која ги комбинира двата типа,
- Фокалната аденомиоза е вид на ендометриоза во која ендометријалните клетки се наоѓаат во мускулниот слој на матката во одделни, изолирани кластери.
Според длабочината на пенетрација на воспалителниот фокус во ѕидовите на матката, постојат четири степени на ендометриоза:
- Степен 1 се карактеризира со пенетрација на ендометриоидните клетки на плитка длабочина, не подлабока од слојот на миометриум,
- 2 степени - раст на воспалителниот процес за половина од дебелината на мускулниот слој,
- 3 степен - патолошкиот процес ја зафаќа целата дебелина на мускулниот слој,
- Степен 4 се карактеризира со вклучување на соседните органи и перитонеумот кои ги покриваат во патолошки процес со формирање на патеки од фистула кои доведуваат до малиот карлица.
Причини за болеста
Медицината не е целосно разјаснето главните причини кои водат кон развој на оваа болест. Современите научници идентификуваа неколку теории за развој на ендометриоза, но во исто време, секој одделно не го објаснува точниот механизам за развој на болеста, туку само ги надополнува другите. Главните теории кои ги објаснуваат карактеристиките на развојот на аденомиозата се следниве:
- Имплантна теорија. Нејзината суштина е во тоа што ендометриумот се движи кон други органи и ткива на позадината на менструацијата или операцијата. Поради ова, се јавува формирање на фокуси на ендометриоза.
- Ембрионска теорија. Според оваа теорија, фокуси се формираат од честички на герминален материјал, кој подоцна се користи за развој на генитални органи.
- Метапластична теорија. Суштината на оваа теорија е дека ендометриозата се формира од мезотелијалниот слој на перитонеумот, кој претрпе метаплазија.
Главните фактори кои доведуваат до развој на аденомиоза:
- механичко оштетување на матката како резултат на абортус, киретажа, инсталација на интраутерина направа и хируршка интервенција на матката,
- генетски фактори
- премногу рано или доцна почетокот на менструацијата,
- почетокот на сексуалната активност на подоцнежна возраст и крајот на породувањето,
- долг престој на сонце
- прекумерно физички стрес
- психо-емоционално преоптоварување,
- хронични воспалителни заболувања на генитоуринарниот систем,
- хормонски нарушувања на репродуктивниот систем,
- ендокринолошки заболувања - тироидна патологија, дијабетес мелитус, тумор на надбубрежните жлезди, дебелина,
- алергиски болести,
- намалување на телесна одбрана
- негативно влијание на факторите на животната средина,
- недостаток на физичка активност
- низок социоекономски статус
- стеснување на цервикалниот канал, што доведува до потешкотии во излачувањето на крвта за време на менструацијата и повратниот рефлукс на ендометријалните клетки во абдоминалната празнина и цевките.
Некои жени со ендометриоза на матката можеби немаат никакви клинички манифестации.Затоа, аденомиозата често може да се открие случајно за време на ултразвучно испитување на карличните органи. Сепак, асимптоматскиот курс е повеќе карактеристичен за пациентите во почетните фази на ендометриозата.
Кај жени со потешка ендометриоза на матката, главните симптоми се менструалната дисфункција. Најчесто, на позадината на аденомиозата, има крвави дамки, што се појавува неколку дена пред менструацијата и трае 2-3 дена по завршувањето на менструацијата. Покрај тоа, пациентите со аденомиоза може да доживеат метрорагија (менструални нарушувања), кои се ациклични крварења кои се појавуваат на секој ден од менструалниот циклус. Во некои случаи, крварењето од матката може да биде толку тешко што гинекологот е принуден веднаш да изврши хируршка интервенција. Обемот на операцијата може да биде различен, дури и пред целосно отстранување на матката.
Со ендометриоза на матката, природата на менструацијата значително се менува. Покрај тоа, го зголемува количеството на менструална крв, може да формира згрутчување. Интензитетот на крварење води до пост-хеморагична анемија предизвикана од губење крв. Затоа, овие жени можат да доживеат симптоми на анемија (слабост, отежнато дишење, бледа кожа, зголемена поспаност, низок крвен притисок, кршливи коса и нокти, вртоглавица и тенденција за развој на заразни болести). Во некои случаи, со ендометриоза на матката може да биде намалување на времетраењето на менструалниот циклус. Покрај тоа, повеќе од половина од пациентите се жалат на тежок предменструален синдром. Честите симптоми на ендометриоза на матката се сметаат за алгомениреа. Кај жени со овие клинички манифестации, менструацијата може да биде исклучително болна и често има грчеви. Зголемената болка се појавува веднаш пред менструацијата и се зголемува за време на периодот на активен менструален циклус. Овој симптом може да остане неколку дена по завршувањето на крварењето.
Причината за зголемување на болката кај ендометриозата на матката е импрегнација на ткивата со воспалителен ексудат, акумулација на крв во ендометриотични фокуси и формирање на адхезии во малата карлица. Локацијата на области на ендометриоза влијае на локализацијата на болката. Тоа е, ако аголот на матката е вклучен во патолошкиот процес, болката е локализирана во ингвиналниот регион. Формирањето на ендометријални фокуси во областа на истмусот доведува до ширење на болка во ректумот, вагината и лумбалниот 'рбет. Чест клинички симптом на ендометриоза на матката е болка за време на сексот, кој се нарекува диспареунија. Речиси секогаш кај пациенти со аденомиоза се забележува неплодност, што може да биде предизвикано од неколку причини. Особено, заради присуството на патолошки промени во матката, јајцето не може да се всади во мукозата, поради што е невозможно да се носи бременост. Покрај тоа, ендометриозата на матката е често придружена со развој на адхезии во карличните органи, со што јајцето не може да влезе во фалопиевата цевка и, соодветно, да стигне до матката.
Хормонални лекови за третман на ендометриоза на матката
- Подготовки што содржат естроген и прогестин
Оралните комбинирани контрацептиви кои содржат естроген и прогестерон се еден од најчестите третмани за аденомиоза. Тие го инхибираат создавањето на гонадотропниот ослободувачки фактор и со тоа го намалуваат производството на LH (лутеинизирачки хормони) и FSH (фоликул-стимулирачки хормони).Ова помага да се намали производството на женски полови хормони во јајниците, што ја намалува сериозноста на пролиферативните процеси во ендометријалните клетки. Под дејство на комбинирани орални контрацептиви постои целосен прекин на сите циклични процеси во ендометриумот. Според тоа, во однос на позадината на овој ендометриоиден раст во фокусот се намалуваат. Долготрајниот третман со лекови со естроген-прогестин доведува до намалување на ендометрискиот слој. Ова резултира со стврднување на ендометријалните фокуси во матката, што е од огромно значење во третманот на аденомиозата. За да се постигне саканиот ефект, оралните комбинирани контрацептиви треба да се земаат континуирано - најмалку 6 месеци. Сепак, во некои случаи, пропишана е подолга терапија - до една година.
Прогестогените се сметаат за ефективни современи третмани за ендометриоза на матката, бидејќи имаат изразен ефект против прогестерон и анти-естроген. Овој ефект се постигнува со врзување на лекот кон прогестеронот и естрогенските рецептори во целните клетки. Според тоа, во позадина на врзувањето на овие рецептори, хормоните произведени од телото не можат да влијаат на ендометриумот и да го стимулираат нејзиниот раст. Оваа група вклучува лекови како што се norcolute, duphaston, и така натаму. Прогестогените треба да се земаат во доза од 5 до 10 mg, почнувајќи од 5 или 16 ден од циклусот. Времетраењето на терапијата со прогестеронски агенси треба да биде најмалку 6 месеци или една година. Оваа група вклучува медроксипрогестерон ацетат, која може да се зема орално или интрамускулно. Дозата за орална администрација е од 30 до 50 mg на ден. За интрамускулна администрација на лекот се препорачува да се користи 150 mg на секои две недели.
Ова е релативно нова група лекови, чиј главен претставник е гестринон. Тоа е ново развиен аналог на 19-нортестостерон. Овој лек има анти-андрогенски, анти-естроген ефект. Лекот придонесува за атрофија на вроден слој на ендометриумот, предизвикувајќи дегенерација на ендометријалните фокуси. Се препорачува да се земе доза од 2,5 до 5 mg два пати неделно. Сличен ефект има и други антипрогестини на групата на лекови - мифепристон, кој треба да се зема во доза од 100 или 200 мг на ден во период од 6 месеци.
Најефективниот лек против естроген се смета за тамоксифен, кој обезбедува постојана блокада на естрогенските рецептори во целните органи. Покрај тоа, оваа дрога придонесува за сузбивање на производството на простагландини, со што се намалува болката. Времетраењето на стандардниот курс на терапија е 6 месеци. Во овој случај, лекот се зема во 10 mg два пати на ден. Чест третман за ендометриоза е даназол, кој го инхибира создавањето на гонадотропни хормони (LH и FSH). Ова обезбедува намалување на секрецијата на женските полови хормони во оваријалното ткиво. Лекот мора да се зема во доза од 200 mg двапати неделно. Во овој случај, постепено треба да ја зголемите дозата на 800 mg на ден. Додека го земате овој лек, треба да се појави комплетна аменореа (отсуство на менструација). Употребата на даназол овозможува отстранување на болката, прекинување на крварење од вагината и болка за време на сексот.
Гонадотропни ослободувачки хормонски агонисти
Неодамна, гонадотропните ослободувачки хормонски агонисти се повеќе се користат за третман на ендометриоза на матката. Оваа група вклучува лекови како што се золадекс, нафарелин и бусерилин. Овие средства придонесуваат за појава на аменореа на лекови, што е предуслов за ефикасен третман на ендометриозата.Најчестиот лек во оваа група е золадекс, кој мора да се инјектира во субкутаниот регион на предниот абдоминален ѕид еднаш месечно. Дозата по доза во овој случај е 3,6 mg. Времетраењето на терапијата со золадекс треба да трае најмалку 6 месеци.
Од masterweb
Достапно по регистрацијата
Не е тајна дека здравствената состојба на девојката е гаранција за нејзината брачна и мајчинска среќа, како и за полноправно сексуален живот. Поради оваа причина, во тековната гинекологија, важната улога што ја има превенцијата на болестите на женската генитална сфера, решавањето на проблемите на контрацепција и планирање на семејството. Превентивното истражување на гинекологот 1-2 пати годишно треба да биде норма за секоја девојка. Кои се женските болести во гинекологија? Листа на најчестите подолу. Но, пред сè, неопходно е да се дијагностицира самата болест.
Вагинална кандидијаза
Вулвовагиналната кандидијаза, или како што е популарно наречена дрозд, е воспаление во вагината, која е формирана како резултат на габична инфекција. Името дрозд, болеста добиена поради фактот дека предизвикува мукозен исцедок, нешто слично на производи базирани на млеко.
Самата болест, многу жени страдаат неколку пати во животот, особено во детството. Габата е во телото на секоја жена. Некои од нив имаат дрога неколку пати, додека други дури и воопшто не го знаат овој проблем.
Околу 25 години речиси секоја жена страда од оваа болест, често дури и не еднаш. Главниот проблем е тоа што значителен број на возрасни жени кои имале таква болест, таа понатаму се развива во хронична форма и тие мора да се борат против воспаление најмалку два или четири пати годишно. Третманот на женска болест во гинекологија, чија фотографија не е прикачена од етички причини, ја пропишува лекар.

Колпитс е една од најчестите болести на кои се изложени само жени. Тоа влијае на вагината колпитатис. Според статистичките податоци, во просек 60% од жените страдаат од оваа болест.
Вагинитис е второто име на оваа болест, може да се класифицира како најчеста во однос на гинекологијата. Внатрешниот дел на вагината на жената е празнина и постојано е во влажна состојба. Врз основа на ова, може да се заклучи дека постои најсоодветен медиум за репродукција на разни микроби. Сепак, вагината има заштита од патогени, "пријателска микрофлора", која е вид на лактобацил. Тие, во значителни количини, се во вагината на жената и немаат никакви негативни ефекти врз нејзиното тело.

Салпингоохоритис
Салпинго-оофоритис е женска гинеколошка болест. Во цевките и матката се јавува воспаление. Може да биде предизвикана како резултат на инфекција на матката со следните начини:
- од вагината,
- од ректумот,
- од абдоминалната празнина
- преку крвта.
Не последната улога во формирањето на болеста игра намален имунитет. Патологијата може да се развие поради различни фактори: прекумерна хипотермија на телото, поради прекумерна физичка активност, како резултат на стрес и од други причини.
Ако органите постојано се во ограничена состојба, на пример, во тесна облека, ова може да предизвика и формирање на воспалителни процеси во додатоците.
Болеста има две форми:
- неспецифични, предизвикани од флора,
- специфични, формирани поради генитални инфекции.
По природа, болеста може да се подели во следниве форми:
- акутен, првично е формиран во фалопиевата цевка, а потоа почнува да ги инфицира јајниците.Постои акумулација на течност која се појавува за време на воспаление. Ако тоа е многу, тогаш тоа може да доведе до формирање на гној и тешка абдоминална болка,
- субакутна форма, со нејзините симптоми не се толку светли. Воспалителни процеси може да започнат во кој било дел од абдоменот,
- хронично, може да се појави ако не започнете со третман на претходни форми на патологија.
Цар на јајници
Оваријална циста е болест која се карактеризира со присуство на бенигни тумор кај гениталиите на жената, што изгледа како празнина целосно полна со течност. Оваа болест не е класифицирана како тумор, и е формирана како резултат на тоа кога прекумерната акумулација на флуидните форми во фоликулите (местото каде што е формирано јајцето).
Цистата не припаѓа на некоја посебна возрасна категорија на жени, може да се формира во било кое време и без разлика колку години пациентот, дури и новороденчињата не се исклучок. Но, сепак, најчесто со таков проблем се жени во нивната возраст.
За радост на болните, треба да се каже дека мнозинството цисти минуваат сами по себе и не бараат никаков третман. Таа може да помине и по првата менструација, и малку подоцна. Но, тоа не значи дека сè може да се остави на случајност, за време на овој период жената треба да биде под надзор на квалификуван лекар за да избегне компликации на болеста. Ако цистата не излезе само по себе по три месеци, тогаш потребно е да се продолжи со третманот.
Цервикална дисплазија
Цервикалната дисплазија е состојба во која еден орган е покриен со епител, составните слоеви и структурата на клетките за кои е составена промена.
Овој тип на болест припаѓа на категоријата на болести кои можат да доведат до формирање на клетки на ракот во гениталиите. Дисплазијата се смета за една од најопасните компликации и една од најчестите болести пред ракот. Кога се формира, матката постава ја менува својата структура. Може да се појави на сосема различни начини, но најважното нешто што го карактеризира е тоа што заедно со неа се нарушува нормалната структура на епителни клетки. Во прилог на горниот слој, може да навлезе во телото многу подлабоко.
Често овој тип на болест се нарекува ерозија, но ова не е целосно точна. Главната разлика е во тоа што ерозијата се јавува по механичко оштетување на гениталните органи и дисплазија како резултат на нарушување на ткивните клетки.
Вулвитис е женска гинеколошка болест, чешање и воспаление се главните симптоми. Најчесто, воспалителниот процес е предизвикан од патогени микроорганизми кои ги оштетуваат ткивата на вулвата. На местото на развојот на патологијата, имунолошкиот систем ги насочува клетките способни за производство на простагландини и интерлеукини. Симптоми на женска гинекологија:
- празнење,
- зголемено полнење на крв
- во мукозната мембрана на клетката брзо и во голем обем почнуваат да произведуваат слуз,
- ткива отекуваат,
- поради воспаление и оток постои болка.
Ако воспалителниот процес се мери со инфекции, тогаш постои акумулација на токсини, кои, кога се пуштаат во крвотокот, придонесуваат за интоксикација на целиот организам.
Болеста може да биде акутна, субакутна и хронична. Секоја фаза на курсот има свои симптоматски манифестации. Процесот на опоравување е најтежок кај хроничната форма на болеста, така што никогаш не треба да го одложувате третманот.

Неплодноста се однесува на недостатокот на способност на двојката (во соодветна возраст) за да се зачне бебето, и двајцата активно се обидуваат да го направат тоа.
Двојката се смета за неплодна, ако во текот на годината жената не успеа да забремени. Овој заклучок е погоден само за оние кои имаат редовен сексуален живот (акти кои се појавуваат најмалку двапати во рок од седум дена може да се припишат на редовниот живот) и двојката целосно ги исклучила сите контрацептивни методи.
Форми на неплодност
Според општата статистика, која ја спроведува организацијата на здравствената заштита, малку помалку од 10% од двојките се запознаени со проблемот на зачнување на дете. Секое лице се карактеризира со два типа на неплодност:
- Апсолутна форма на неплодност. Оваа форма се карактеризира со комплетна и не-третирана болест на репродуктивниот систем.Може да се случи и кај мажите и кај жените. Причини за болест: медицински отстранување на гонадите, развојни абнормалности, имаше некаква повреда и некои други случаи.
- Релативна форма на неплодност. Таквата дијагноза не е критична, и може да се ослободите од него под надзор на искусни професионалци.
Јајниците апоплексија
Јајчникот апоплексија се однесува на нагло прекинување на ткивото во јајниците, не може да се предвидат, и како резултат, таквите солзи предизвикуваат хеморагии во абдоминалните органи. Овој вид на отстапување во јајниците придонесува за манифестација на силна болка.
Често, отстапувањата се јавуваат во корпусниот лутеум на јајниците, нејзиниот интегритет е нарушен, а таквото отстапување може да се формира и во цистата на корпус лутеумот. Најчеста причина за такви отстапувања се патологиите во садовите, формирањето на сите воспалителни процеси во телото.
Кај најголем број жени, ваквите руптури може да се појават во моментите на овулација, како и кога корпусот лутеум е васкуларизиран. Најчесто погодени се млади девојки и млади жени. Болеста има неколку форми:
- Болно. Се карактеризира со силна болка и гадење.
- Анемична форма. Се карактеризира со крварење, заедно со која жената е вртоглавица, а исто така се можни и несвестици.
- Мешани Комбинација на болка и анемични форми.
Ектопична бременост
Ектопична бременост е вид на бременост која е класифицирана како комплицирана. Со неа, оплодената јајце е прицврстена надвор од матката. Во речиси сите случаи на ектопична бременост, детето не може да расте и да се развива. Покрај тоа, таквата бременост претставува поголема закана за животот на жената, бидејќи се случува внатрешно крварење. Веднаш по одлучувањето за дијагноза на ектопична бременост, жената има потреба од итна, квалификувана медицинска нега, во спротивно таа едноставно може да умре.
Кога бременоста се случила без отстапувања, јајце клетката, со која спермата ќе се поврзе, ќе помине во фалопиевата цевка и таму е оплодена. По ова, зиготата се движи кон матката, каде се создаваат идеални услови за развој на идното бебе. Но, во случаи кога бременоста е ектопична, зиготот не се движи во матката, туку се поврзува со цевката или се враќа назад во јајниците. Хорионската вили се влегува во ткивата, поради тоа се оштетени, а жената има внатрешно крварење.
Нормална вагинална микрофлора
Во празнината на вагината постојано се размножуваат патогени бактерии и габи. Нивниот број во физиолошки услови постојано се следи од телото на жената поради циклични промени во хормоналната позадина, имунолошки процеси кои се случуваат во телото и природна цревна микрофлора. Честа причина за патолошки промени во вагиналната мукоза може да биде интестинална дисбиоза. Ваквите промени во слузот доведуваат до оштетување на интегритетот на епителот на вагиналната мукоза. Нормалната микрофлора на вагината е претставена од голем број на лактобацили (Doderlein стапчиња). Овие микроорганизми се карактеризираат со многу корисни квалитети кои придонесуваат за одржување на нормална вагинална микрофлора. Тие произведуваат пероксиди кои формираат кисела средина во шуплината на вагината (pH нормално е 3,6-4,2), а исто така го спречува растот и развојот на патогени микроорганизми во вагината.
Како женското тело ја контролира вагиналната микробиоциноза
Ефект на хормони
Бројот и составот на микроорганизми зависи од промените во нивото на хормони во телото. Со циклични промени во хормоналната поза, бројот на рецепторите на епителниот слој на клетките на кои се поврзани микроорганизмите се менува.Во исто време, брзината со која се регенерира епителниот слој на вагиналната лигавица, исто така, тесно зависи од промените во хормоналните нивоа.
Имунолошки механизми на влијание врз микрофлората
Контрола на микробиоценозата на вагината се јавува поради производство на IgA антитела. Овие антитела го спречуваат врзувањето на микроорганизмите на епителниот слој на мукозната мембрана. Тие го спречуваат протокот на бактерии во клетките на мукозната мембрана на вагината. Во инфективната генеза на воспаление, леукоцитните клетки влегуваат во луменот на вагината за да ги уништат патогените или условно патогените микроорганизми кои го предизвикале воспалителниот процес.
Ефект на млечна киселина бактерии
Обично микроорганизми кои ја населуваат вагината, создаваат поволни услови за нивниот живот. Во овој случај, лактобацили придонесуваат кон создавање на средина која не е погодна за раст и развој на конкурентни микроорганизми. Со оглед на позитивната сопственост на бактериите на млечна киселина за производство на водороден пероксид, тие придонесуваат за формирање на многу кисела средина во вагината, благодарение на која патогените не можат да растат и да се развиваат нормално.
Што е бактериска вагиноза кај жените?
Под вагиноза се разбере нерамнотежата на квантитативниот и квалитативниот состав на микрофлората на вагиналната лигавица, во која не постои развој на воспалителниот одговор. Клиничките симптоми во оваа патолошка состојба може да варираат. Во некои случаи болеста е асимптоматска, но најчесто се карактеризира со интензивни секрети кои имаат многу остар мирис. Покрај тоа, симптомите на болеста се тешки чешање и непријатност.
- Значителни промени во нивото на хормони во телото. Денес, постојат многу гинеколошки и ендокринолошки заболувања, кои се карактеризираат со значителни флуктуации во содржината на женските репродуктивни хормони во крвотокот. Промените во нивото на хормоните доведуваат до повреда на стапката на регенерација на епителниот слој на вагината и на квалитетот на овие клетки.
- Намалени имунолошки одговори во телото. Намалувањето на нивото на активност на имунолошкиот систем доведува до значително намалување на способноста на имуните механизми да ја контролираат вагиналната микробиоценоза. Ова го намалува производството на имуните комплекси и активноста на имунолошкиот систем.
- Патолошки промени кај цревната микробиоценоза. Во случај на нарушување на нормалната цревна микрофлора, се јавуваат промени во составот на микроорганизми во вагиналната празнина. Така, во позадината на цревната дисбиоза, често се развива бактериска вагиноза.
- Прифаќањето на антибактериски лекови придонесува за кршење на квантитативниот и квалитативниот состав на слузот на вагиналната празнина. Ова се должи на фактот што овие лекови немаат директен ефект врз специфичните видови на микроорганизми. На пример, во третманот на хроничен бронхитис, антибиотиците ги уништуваат двете бронхијални бактерии и корисни микроорганизми од цревата и празнината на вагината.
Тежината на клиничките знаци на бактериска вагиноза може да биде многу разновидна. Симптомите зависат од составот на микробиоцитозата, како и од општата состојба на женското тело и поврзаните болести.
Симптоми карактеристични за бактериската вагиноза:
- Голема или мала количина на исцедок од гениталниот тракт. Честото празнење е претставено во форма на гној со бела боја, со многу непријатен мирис. Таквиот вагинален исцедок почесто се забележува по сексуална интимност или за време на менструацијата.
- Чешање кое е трајно или периодично, што се влошува за време на менструалниот циклус.
- Болни сензации за време на сексуалниот однос.Овој симптом е последица на морфолошки промени во епителниот слој на вагината и негативното влијание на микроорганизмите на вагината.
- Вметнување на мали вулварни усни. Наспроти позадината на бактериската вагиноза, ова се должи на големото празнење на гнојните содржини.
- Непријатност кога мокрењето е доста ретко. Нејзиното присуство се карактеризира со иритација на мукозниот слој на надворешниот дел од уретрата.
Испитување од гинеколог
За време на испитувањето, специјалист открива такви знаци на бактериска вагиноза како голема количина на гној од гениталниот тракт. Ретко може да има поврзување на малите магии со гнојни секрети. Кога се гледа во гинеколошки огледала, лекарот открива гнојни содржини на мукозната мембрана.
Лабораториски методи за бактериска вагиноза
Микроскопија на размаска од вагиналната лигавица е еден од главните методи за потврдување на дијагнозата на бактериската вагиноза. Овој тип на тест е направен од задниот дел на вагиналниот сегмент на грлото на матката за време на карличниот испит во огледала. Откако ќе се размачка маска со специјални реагенси, се испитува под микроскоп. Повеќето микроорганизми присутни во вагиналната празнина се одредуваат со овој метод на испитување. Оваа техника има зголемена чувствителност која достигнува 100%.
Бактериолошкиот метод на истражување не е толку информативен за дијагнозата на етиологијата на бактериската вагиноза. Во исто време, оваа техника е ефикасна во откривањето на истовремена инфективна патологија.
Амино-тестот се користи за брзо откривање на бактериска вагиноза, која се разви во однос на позадината на анаеробна инфекција. Сепак, поради виталната активност на овие микроорганизми, во надворешната средина се секретираат следните органски супстанции: путресцин, кадаверин, триметиламин. Овие компоненти даваат исцедок на бактериска вагиноза мирис на "скапани риби".
Утврдете го нивото на киселост на вагиналните секрети. Знаците на бактериска вагиноза вклучуваат откривање на pH поголема од 4,5, што укажува на намален број на корисни Doderlein стапчиња.
Третманот на бактериската вагиноза вклучува неколку фази. Во првата фаза, неопходно е да се ослободат од факторите кои довеле до нерамнотежа на вагиналната микробиоценоза: нормализирање на хормоналната позадина, зајакнување на имунолошките сили на телото, подобрување на работата на гастроинтестиналниот тракт, корекција на абнормалности на надворешните генитални органи.
Во текот на втората и третата фаза, постапката е иста за сите видови бактериска вагиноза:
Во овие фази се користи антибактериски третман. Следните антибиотици се најефикасни:
- метронидазол,
- орнидазол
- вагинални свеќи Бетадин,
- клиндамицин.
Исто така е неопходно да се обнови нормалниот состав на вагиналната микрофлора. Оваа фаза на лекување е многу тешка. За да се постигне позитивен резултат, се користат живи култури на млечна киселина бактерии. Покрај тоа, употребата на локални форми на еубиотици (вагинални супозитории) ретко донесува позитивен ефект. Така, неопходно е да се применат еубиотици на локално и локално дејствување.
Најчесто се користат такви лекови од групата на еубиотици:
Времетраењето на терапијата го одредува гинекологот за секој пациент поединечно, земајќи ги предвид резултатите од средните истражувачки методи, како и земајќи ја во предвид динамиката по веќе извршениот третман.
Ефективноста по третманот може да се процени само по 1-1,5 месеци по завршувањето на целиот третман. Главниот дијагностички критериум за нормализирање на вагиналната биоциноза е присуството на одреден број и разновидност на микроорганизми, кои се одредуваат при бактериолошки испитување на размаска од вагиналниот мукозен слој.
Карактеристики на третманот на бактериска вагиноза кај бремени жени
Според статистичките податоци, секоја петта бремена жена страда од бактериска вагиноза. Преваленцата на оваа болест може да се објасни со следниве факти: за време на бременоста, бројот на "корисни" лактобацили во женската вагинална празнина е значително намален. Кога тоа се случи, значително слабеење на имунолошкиот систем. Како резултат на ова, вагиналната микрофлора не се справува со активноста на патогени бактерии, како резултат на која се развива бактериска вагиноза. За време на третманот на бактериската вагиноза, бремените жени се пропишани лекови, чија главна активна состојка е метронидазол. Во овој случај, лековите на локално дејство имаат поголем позитивен ефект во споредба со лековите на системско дејство. Најсоодветно е подготовката на метронидазол во форма на гел, кој се внесува во шуплината на вагината со посебен шприц. Оваа дрога се зема еднаш дневно во текот на ноќта една недела.
Исто така, вагиналните апчиња со метронидазол (Klion-D), исто така, може да се сметаат за доста ефикасни. Тие треба да бидат вметнати во вагината колку што е можно подолго преку ноќ 10 дена. Покрај тоа, за третман на бактериска вагиноза кај бремени жени се користат алатки како Metrogil, Tiberal, Ornitazole, Trichopol и така натаму, кои содржат метронидазол во различни дози. Сите овие алатки треба да се земаат само по почетокот на 20-тата недела од бременоста, бидејќи нивната претходна употреба може да биде небезбедна за растечкиот фетус. Употребата на антимикробни лекови во раната бременост може да се користи за лекување на бактериска вагиноза само ако оваа болест претставува сериозна закана за мајката и за фетусот.
Во прилог на антимикробните агенси, еубиотиците и пробиотиците се користат за лекување на бактериска вагиноза кај бремени жени. Ова се лекови со лактобацили и бифидумкус бактерии. Тие можат да се земаат орално или да се администрираат во форма на сушење. Овие лекови помагаат да се врати нормалниот состав на микрофлората на вагината и да се елиминираат манифестациите на цревната дисбиоза додека се земаат антимикробни агенси. Целта на сложената терапија на бактериска вагиноза кај бремени жени треба да се врши строго под надзор на гинеколог.
Допирање за третман на бактериска вагиноза
Во почетните фази на патолошкиот процес, ќе биде доволно да се спроведе прочистување. За таа цел, подобро е да се земе 2-3% раствор на борна или млечна киселина. Постапката се изведува со користење на мал шприц. Пред воведувањето на растворот малку се загрева, но не го прави премногу жешко. Даухинг се препорачува секој ден најмалку еднаш дневно, а за поизразен ефект, пожелно е двојно да се воведат решенија. Успехот на оваа постапка во голема мера зависи од навременоста на назначувањето. Како по правило, во раните фази, кога клиничките манифестации на бактериската вагиноза се благи, доушувањето овозможува целосен лек. Сепак, по нејзината имплементација и елиминацијата на симптомите, сеуште треба да поминете низ сите потребни студии.
Воведување на лекови кои користат тампони
Многу ефикасен начин за лекување на бактериска вагиноза во домот е воведувањето на лекови во форма на тампони. Во овој случај, памучно бриче треба да се навлажни со одредени средства и да се вметне што е можно длабоко во вагината. Оваа техника ви овозможува да внесувате речиси сите лекови, на пример, млечна киселина, аскорбинска киселина, антимикробна маст со тинидазол или метронидазол, како и лактобацили и бифидумбактерии. Времетраењето на воведувањето на памук мора да биде најмалку 15 минути.По отстранувањето на тампон, не се препорачува да се мие за да се даде можност за работа со препаратите внесени во вагината. По правило, позитивниот ефект се чувствува по извршувањето на 3 постапки. Меѓутоа, за да се добие добар и траен резултат од третманот, препорачливо е да се спроведат најмалку десет постапки.
Воведувањето вагинални супозитории и таблети во вагината
Уште попрактичен начин за лекување на бактериска вагиноза во домот е да се воведат посебни вагинални таблети или супозитории во вагината. Со овој метод на лекување се користат такви вообичаени лекови како Вагинорм, Клевазол, Метронидазол, Клион-Д и така натаму. Кога го користите овој метод, таблетата треба да биде вметната во вагината што е длабоко можно. Времетраењето на употребата на овие лекови зависи од специфичниот лек и е пропишано во официјалните упатства за тоа. Како по правило, третманот во овој случај е од една недела до 10 дена. Во рок од неколку дена, една жена ќе може да каже дали лекот му помага или не. Наспроти позадината на употребата на вагинални таблети или супозитории, чешање и непријатност во вагината брзо се намалуваат. Исто така, овој третман доста брзо води до елиминација на вагиналниот исцедок.
Традиционални методи за лекување на бактериска вагиноза
И покрај напредокот на традиционалната медицина, традиционалните методи за лекување на вагинозата и натаму продолжуваат да се користат од страна на современите жени. Како по правило, лекувањето со народни лекови е подолго отколку со хемиските препарати. Сепак, ги елиминира сите несакани ефекти. Наспроти позадината на употребата на народни лекови, една жена ќе може да се чувствува подобрување по неколкумесечна редовна употреба.
Допирање и воведување на тампони со билни инфузии:
- Инфузија на боровинки, грчки жени, бреза, манжетни и танзи. Смешаните лисја на овие растенија се мешаат заедно и се истури варена вода од 1 литар. Како резултат на мешавината се внесува најмалку 6 часа. Следно, инфузијата се прекинува и се користи за воведување на вагинални тампони и задушување. Постапката се препорачува секој ден најмалку двапати на ден. Како по правило, една чаша од оваа билна инфузија се користи за едно допирање.
- Инфузија на даб кора, пелин, темјанушки, камилица и гераниум. Принципот на готвење на оваа инфузија е ист како и претходниот рецепт. Алатот може да се користи во форма на вагинални тампони и во форма на сушење.
Примање инфузии на лековити растенија во внатрешноста за третман на бактериска вагиноза:
- Инфузија на коренот Althea и Levsey, борови пупки, лаванда растенија, пелин, слатка детелина и сушени јајца. Оваа мешавина во износ од две лажици мора да се истури со еден литар зовриена вода. Инфузијата ќе биде подготвена за прием по 6 часа. Алатот треба да се зема орално пред оброците во 100 ml три пати на ден. За да се постигне ефектот, се препорачува да се користи инфузијата за три месеци.
- Рецепт за лигавици лисја, вибурнум, лаванда, хлеб, лезеи, танзи, имела, почуйни планинар, мајчина душица и камилица. За да се добие оваа инфузија, следете ги истите препораки како во претходниот случај. Правилата за преземање на лекови се исти како во првиот рецепт.